Resumen
Las causas que originan una intervención sobre la vía aérea pueden ser variables dependiendo del
contexto, con el objetivo principal de asegurar en forma eficaz la entrega de oxígeno, el anestesiólogo
utilizará alguna de las técnicas más difundidas y validadas para asegurar la vía aérea, como son la
intubación oro-traqueal, la colocación de un dispositivo supraglótico, o la utilización de la máscara facial,
y en la extraña circunstancia de no ventilo, no oxígeno, se deberá implementar un acceso frontal al cuello
de emergencia, para poder recomponer la oxigenación perdida durante el uso de las herramientas
anteriores. En la actualidad, existen numerosos dispositivos para lograr una ventilación efectiva y/o
intubación orotraqueal, diferentes instrumentos de monitoreo, nuevos fármacos, distintas alternativas para
la administración de oxígeno y conocimiento acumulado acerca del manejo de las dificultades en la
gestión de la vía aérea, que todas en su conjunto, impactan positivamente en la seguridad del paciente. No
obstante, el contar con muchas alternativas, no es sinónimo de éxito en el manejo de la vía aérea, si no es
posible optimizar al máximo cada una de las diferentes intervenciones aplicadas. A continuación,
revisamos las estrategias que arroja la bibliografía, acerca de cómo mejorar el primer intento de
intubación junto a las optimizaciones o mejores intervenciones sobre la gestión de esta.
Introducción
Las causas que originan una intervención sobre la vía aérea pueden ser variables dependiendo del contexto, con el objetivo principal de asegurar en forma eficaz la entrega de oxígeno, el anestesiólogo utilizará alguna de las técnicas más difundidas y validadas para asegurar la vía aérea, como son la intubación oro-traqueal, la colocación de un dispositivo supraglótico, o la utilización de la máscara facial, y en la extraña circunstancia de no ventilo, no oxígeno, se deberá implementar un acceso frontal al cuello de emergencia, para poder recomponer la oxigenación perdida durante el uso de las herramientas anteriores.
En la actualidad, existen numerosos dispositivos para lograr una ventilación efectiva y/o intubación orotraqueal, diferentes instrumentos de monitoreo, nuevos fármacos, distintas alternativas para la administración de oxígeno y conocimiento acumulado acerca del manejo de las dificultades en la gestión de la vía aérea, que todas en su conjunto, impactan positivamente en la seguridad del paciente. No obstante, el contar con muchas alternativas, no es sinónimo de éxito en el manejo de la vía aérea, si no es posible optimizar al máximo cada una de las diferentes intervenciones aplicadas.
A continuación, revisamos las estrategias que arroja la bibliografía, acerca de cómo mejorar el primer intento de intubación junto a las optimizaciones o mejores intervenciones sobre la gestión de esta.
La utilización de una máscara facial (MF), la intubación orotraqueal (IOT), la colocación de un dispositivo supraglótico (DSG), y eventualmente, un acceso por delante del cuello (eFONA) son en la actualidad las técnicas más reconocidas en la práctica diaria para asegurar el suministro de oxígeno durante la realización de la anestesia general (AG). El anestesiólogo o cualquier médico que intervenga sobre la vía aérea (VA), debería concentrar recursos, realizar cambios y/o el mejor esfuerzo a fin de asegurar el éxito en el manejo de la VA con las distintas técnicas de provisión de oxígeno durante la inducción y mantenimiento de la AG, o para el rescate de esta.
Existen diferentes opciones, alternativas, gestos, fármacos o coadyuvantes a utilizar, que siempre tendrán como objetivo superar distintas situaciones de dificultad, por lo que comúnmente se las conoce como “optimizaciones”.
Independientemente de la técnica elegida y/o dispositivo utilizado para proveer oxígeno, debe mantenerse como objetivo principal, asegurar el flujo continuo y efectivo de este hacia los pulmones del paciente, y cada gesto u optimización durante el manejo de la VA debe realizarse teniendo presente dicho objetivo como prioridad principal (1).
Se debe destacar la relevancia en la práctica clínica de poder realizar el primer intento de IOT en forma exitosa, y eventualmente en caso de fallo, limitar el número de intentos de laringoscopias sin éxito, a fin de evitar la generación de daños sobre el paciente. Existen numerosas series de datos, de cómo la repetición de los intentos infructuosos y fallidos de laringoscopia e IOT, aumentan la incidencia de lesiones de tejidos blandos, sangrado, intubación esofágica inadvertida, hipoxia, aspiración del contenido gástrico (ACG) y eventualmente la aparición de una situación de no ventilación, no oxigenación (NVNO) (2-4).
En línea con el punto anterior, se publicaron diferentes recomendaciones de cómo mejorar las condiciones de IOT desde el primer intento, actualmente más difundidas en las unidades de cuidados intensivos (UCI) y sala de emergencias (SE), en donde la falla en el primer intento de IOT puede ser de hasta un 30% (4,5). Dichas recomendaciones implementadas como “paquetes de IOT”, han demostrado disminuir la tasa de complicaciones durante el manejo de la IOT y aumentan las tasas de éxito durante el primer intento (6). Constituyen diferentes herramientas de organización presentadas como listas de chequeo (LC) o listas de verificación, que se implementan antes de la ejecución de una tarea, con el objetivo de optimizar la preparación y planificación del equipo interviniente y contrarrestar los déficits en otras habilidades no técnicas (HNT).
Publicadas durante el año 2018, en las Guías de manejo de la intubación orotraqueal de pacientes críticos, confeccionadas por la Difficult Airway Society (DAS) junto al Royal College of Anaesthetists (RCoA), introduce ciertas estrategias y herramientas en respuesta a las conclusiones y recomendaciones arrojados por el Fourth National Audit Project (NAP4) publicado en el año 2011 (5). En este último se destaca, entre numerosas conclusiones, que en un gran porcentaje de los casos analizados en los que se generaron complicaciones graves, además de características de dificultad intrínsecas al paciente, existieron diferentes factores contribuyentes a los malos resultados, como las fallas en la planificación/preparación del caso, errores en la toma de decisiones y la falta de capacitación/entrenamiento adecuado, junto a otros déficits relevantes en el factor humano durante la gestión de una crisis de VA (1-2). Dichas guías incorporan la LC como estrategia, entre otras, con el objetivo de optimizar las intervenciones desde el primer intento de intubación y mejorar el rendimiento del factor humano durante el manejo de la VA en el paciente crítico. La LC (figura 1), consiste en un instante de control, aplicado con el objetivo de evitar omitir una acción clave antes de la ejecución de la IOT, y eventualmente optimizar el estado del paciente, preparar el equipo interviniente, controlar el equipamiento disponible y disponer de un plan de acción alternativo, en caso de dificultades durante el manejo de la VA implementado con el plan inicial (5).

Durante el manejo de la VA existe la posibilidad de que se presenten dificultades y eventualmente fallos en las técnicas empleadas, lo cual hará que el operador deba alternar entre diferentes maniobras e intervenciones de forma intercalada con el objetivo de asegurar la ventilación y oxigenación. Puede ocurrir que las diferentes técnicas no resulten exitosas y se suscite una situación clínica de “fallo compuesto en el manejo de la VA”, en la que las diferentes intervenciones sobre la VA, aumentan su incidencia de fallo y/o fracaso si la intervención anterior no resulta exitosa, también descrita como “ley de descenso del rendimiento”, donde las diferentes técnicas disminuyen su resultado satisfactorio, sino son exitosas desde la primera intervención (1-7-8). Una de las explicaciones a dicho fenómeno radica en parte a que las características que generan la dificultad en el manejo de la VA pueden ser varias en un mismo paciente, y agravan en distintos aspectos el manejo de la misma. Existen numerosas citas y ejemplos sobre esa situación: cuando se presenta ventilación dificultosa con la máscara facial (VDMF), el riesgo de IOT fallida aumenta más de 10 veces; cuando aparecen fallos en la colocación de un DSG, el riesgo de VDMF se triplica, o cuando falla la IOT, la ventilación con MF falla en un 10% de los casos (2-7).
Se debe resaltar la importancia de no continuar con maniobras que están fallando, y cambiar por otras técnicas, o gestos que aumentan las probabilidades de lograr en forma efectiva restablecer el aporte de oxígeno. En caso de presentarse una” falla compuesta de VA”, es importante destacar que deberían evitarse las técnicas que están fallando, e introducir cambios o intervenciones diferentes, no ejecutadas aún, siempre dirigidas a recomponer el aporte de oxígeno. Los intentos repetidos con maniobras infructuosas, además de fallos, generan lesiones con la posibilidad de desencadenar una situación de NVNO (2,7,8).
Un aspecto incorporado y con gran expansión en la anestesiología moderna, es el estudio, análisis y entrenamiento de los factores humanos y de las HNT, y de cómo estos factores, tanto a nivel personal y de todo el equipo de salud, influyen en el resultado y seguridad sobre el paciente. Haciendo foco en el manejo de la VA, la conciencia situacional, la comunicación crítica, el trabajo en equipo, la preparación y planificación, junto al liderazgo, son factores relevantes durante una crisis, como puede ser una situación de NVNO. Durante la misma aparecen diferentes errores y sesgos de omisión, fijación y cognitivos, propios de la alta carga de estrés que genera el escenario, sumado a ciertas características personales y del equipo (1,2,7).
Las ayudas cognitivas (AC) construidas ad hoc constituyen herramientas de implementación, preparadas para facilitar la toma de decisiones en una situación de crisis. Deben poseer ciertas características entre las que se destacan: la visualización de la información debe ser fácil de incorporar y procesar, la misma debe ser la mínima y relevante avalada por la literatura, presentada de tal manera que facilite la toma de decisiones críticas en forma dinámica, mejorando el trabajo en equipo, la comunicación y la conciencia situacional (5,7,9).
 Sin dudas, en el campo del manejo de la
VA, las AC más difundidas en nuestro
medio son las presentadas por
la DAS en el año 2015 en sus Guías de
manejo durante la intubación
orotraqueal dificultosa no anticipada en
adultos, para escenarios de rutina e
Inducción de secuencia rápida (ISR)
(figura 2) y la AC incorporada a la
estrategia de manejo de la VA
presentada por el Dr. N. Chrimes en el
año 2013, conocida como Enfoque
Vortex (figura 3) (10,11). Dichas guías
y recomendaciones cuentan con sus
respectivas AC, presentadas en
diferentes formatos, con coincidencias
conceptuales en la información
aportada, pero presentadas de forma
diferente. Ambas facilitan la toma de
decisiones, sugieren optimizaciones, y
mejoran el factor humano.
Sin dudas, en el campo del manejo de la
VA, las AC más difundidas en nuestro
medio son las presentadas por
la DAS en el año 2015 en sus Guías de
manejo durante la intubación
orotraqueal dificultosa no anticipada en
adultos, para escenarios de rutina e
Inducción de secuencia rápida (ISR)
(figura 2) y la AC incorporada a la
estrategia de manejo de la VA
presentada por el Dr. N. Chrimes en el
año 2013, conocida como Enfoque
Vortex (figura 3) (10,11). Dichas guías
y recomendaciones cuentan con sus
respectivas AC, presentadas en
diferentes formatos, con coincidencias
conceptuales en la información
aportada, pero presentadas de forma
diferente. Ambas facilitan la toma de
decisiones, sugieren optimizaciones, y
mejoran el factor humano.
Así mismo, debe mencionarse ciertas particularidades respecto a las mismas. La AC presentadas por la DAS, constituye una estrategia ordenada en bloques secuenciales de acción, orientadas al anestesiólogo, que elige la IOT como técnica inicial (10). En cambio, el Enfoque Vortex está ideado para ser utilizado por cualquier operador que intervenga sobre la VA, tanto en entornos electivos como de emergencias, con un diseño específico que mejora la visualización y procesamiento de la información (11). Es importante remarcar, que el operador que interviene sobre la VA, debería estar entrenado junto al resto del equipo, en la implementación de las AC previo a tener que utilizarla en una situación de crisis real. Excede el objetivo de este artículo el desarrollar cada una de las guías citadas y sus AC.
Existe evidencia acumulada de como la lista de verificación de la OMS ha demostrado disminuir la tasa global de complicaciones postoperatorias. Diferentes LC se han implementado en los quirófanos y han demostrado mejorar las tasas de complicaciones, pero solo cuando el equipo que participa en el control está altamente comprometido y participa activamente en el cumplimiento del ítem de verificación de la LC (9). Existen diferentes y numerosas publicaciones acerca de cómo la implementación de las LC y las AC enfocadas al manejo de la VA dificultosa mejora la adhesión y ejecución de los algoritmos durante los estudios de simulación, pero aún falta responder si en el futuro cambiarán la práctica clínica de los operadores y los resultados sobre el paciente.
Desarrollo
Existen diferentes recomendaciones
acerca de cómo optimizar cada una de
las técnicas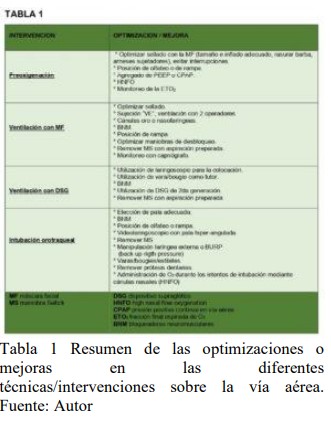 con las que el médico
interviene la VA (tabla 1). Con el fin de
facilitar su análisis y descripción, las
mismas serán presentadas en forma
individual, si bien las optimizaciones, o
maniobras se presentan por separado,
las mismas podrían realizarse en forma
paralela o alternada dependiendo de la
situación clínica y contexto en la que se
maneja la VA, priorizando la entrega de
oxígeno y evaluando el riesgo de
aspiración del contenido gástrico (ACG)
(1,8).
Tomando como referencia al NAP4, el
anestesiólogo no siempre utiliza la IOT
como técnica inicial de manejo de la
VA, en donde aproximadamente la
mitad de los procedimientos que se
realizaron con AG, se utilizó un DSG
como técnica inicial de manejo de la
VA, por lo cual el
término “optimizando la IOT desde el
primer intento” no aplicaría en todas las
intervenciones iniciales realizadas sobre
la VA, no obstante, esto no implica
descartar las estrategias de
planificación, preparación e
introducción de las optimizaciones
desde el primer intento(2,7,8).
Debe considerarse que los resultados
del NAP4, los cuales representan lo
ocurrido en los hospitales del Reino
Unido durante el año 2008, lo cual no
necesariamente refleja la práctica de
otras regiones geográficas, donde la
IOT es la técnica mayormente utilizada.
La bibliografía destaca la importancia
de la evaluación de la VA, considerado
un aspecto clave al momento de la
planificación y preparación del caso,
por lo que se le dedicara una sección
particular, principalmente la evaluación
del contexto donde se interviene la VA
y las condiciones fisiológicas del
paciente.
con las que el médico
interviene la VA (tabla 1). Con el fin de
facilitar su análisis y descripción, las
mismas serán presentadas en forma
individual, si bien las optimizaciones, o
maniobras se presentan por separado,
las mismas podrían realizarse en forma
paralela o alternada dependiendo de la
situación clínica y contexto en la que se
maneja la VA, priorizando la entrega de
oxígeno y evaluando el riesgo de
aspiración del contenido gástrico (ACG)
(1,8).
Tomando como referencia al NAP4, el
anestesiólogo no siempre utiliza la IOT
como técnica inicial de manejo de la
VA, en donde aproximadamente la
mitad de los procedimientos que se
realizaron con AG, se utilizó un DSG
como técnica inicial de manejo de la
VA, por lo cual el
término “optimizando la IOT desde el
primer intento” no aplicaría en todas las
intervenciones iniciales realizadas sobre
la VA, no obstante, esto no implica
descartar las estrategias de
planificación, preparación e
introducción de las optimizaciones
desde el primer intento(2,7,8).
Debe considerarse que los resultados
del NAP4, los cuales representan lo
ocurrido en los hospitales del Reino
Unido durante el año 2008, lo cual no
necesariamente refleja la práctica de
otras regiones geográficas, donde la
IOT es la técnica mayormente utilizada.
La bibliografía destaca la importancia
de la evaluación de la VA, considerado
un aspecto clave al momento de la
planificación y preparación del caso,
por lo que se le dedicara una sección
particular, principalmente la evaluación
del contexto donde se interviene la VA
y las condiciones fisiológicas del
paciente.
Evaluación de la vía aérea El objetivo de la evaluación de la VA, consiste en identificar diferentes elementos relacionados con:
- Potencial dificultad en la ventilación con máscara facial.
- Potencial dificultad en la laringoscopia directa convencional (LDC) o por videolaringoscopia (VDL) e IOT.
- Potencial dificultad con relación al uso de DSG.
- Cuantificar los factores de aspiración de contenido gástrico (ACG).
- Estimar el período de apnea potencial para cada paciente.
En base a los datos adquiridos, se deben reunir los recursos necesarios, para preparar y planificar un plan de acción. Existen numerosas guías, recomendaciones y publicaciones relacionadas al manejo de la VA, con la coincidencia en que siempre debería existir un instante de evaluación de la VA ante toda situación que implique la posibilidad de intervención sobre la misma, aun cuando sea una urgencia (2- 5,7,10,11).
Enfocándose en la evaluación de las características anatómicas del paciente, es sabido que los test clásicos aislados (Mallampati, apertura bucal, movilidad cervical, distancia tiro-mentoniana, capacidad de prognar) poseen una baja sensibilidad y especificidad para predecir una potencial VA dificultosa, En los últimos años se ha ampliado la instancia de evaluación de la VA, centrándose no solo en las características anatómicas del paciente, sino también evaluando las variables fisiológicas del mismo, el contexto/ámbito y recursos disponibles donde se va a intervenir la VA junto a la experiencia y estado cognitivo del operador. Reportes del NAP4 o de la ASA Claim Closed Project coinciden en que: la incidencia de complicaciones graves es mayor en ámbitos alejados de quirófano, UCI y SE, cuando se compara con lo sucedido en el quirófano en procedimientos electivos; la misma situación cuando se analiza la laringoscopia dificultosa, fallo en la IOT y ACG, presentándose mayor tasa de reportes de complicaciones y fallos en SE, UCI, población obstétrica y sitios alejados de quirófano (2). Por lo anteriormente mencionado, se destaca la relevancia que hay que brindarle durante la evaluación, al contexto, la localización y situación clínica en la que se encuentra el paciente que será sometido a la instrumentación de la VA
Un score ampliamente difundido y
validado en las UCI es el score de
MACOCHA , una estrategia en formato
de regla mnemotécnica (tabla 2), en la
que un puntaje mayor a 3 predice con
buena especificidad y sensibilidad
dificultades al manejo de la VA. A
diferencia de la evaluación basada en
los test clásicos únicamente, el puntaje
de MACOCHA evalúa, además de las
características anatómicas del paciente,
el estado neurológico y el grado de
oxigenación, como así también el
operador que va a intervenir, en la que
no ser anestesiólogo agrega dificultad al
score (4,5).
, una estrategia en formato
de regla mnemotécnica (tabla 2), en la
que un puntaje mayor a 3 predice con
buena especificidad y sensibilidad
dificultades al manejo de la VA. A
diferencia de la evaluación basada en
los test clásicos únicamente, el puntaje
de MACOCHA evalúa, además de las
características anatómicas del paciente,
el estado neurológico y el grado de
oxigenación, como así también el
operador que va a intervenir, en la que
no ser anestesiólogo agrega dificultad al
score (4,5).
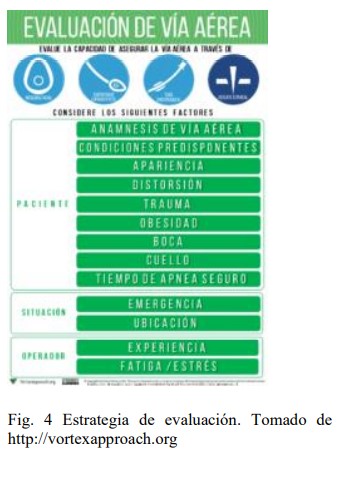 Siguiendo el concepto
anterior, el Enfoque Vortex, en su
apartado destinado a la evaluación y
planificación, destaca la importancia de
evaluar al paciente, la situación clínica,
el contexto y el operador, buscando en
la evaluación, la identificación de
riesgos potenciales para el paciente, en
vez de predecir contundentemente una
VA dificultosa prevista (figura 4) (11).
Siguiendo el concepto
anterior, el Enfoque Vortex, en su
apartado destinado a la evaluación y
planificación, destaca la importancia de
evaluar al paciente, la situación clínica,
el contexto y el operador, buscando en
la evaluación, la identificación de
riesgos potenciales para el paciente, en
vez de predecir contundentemente una
VA dificultosa prevista (figura 4) (11).
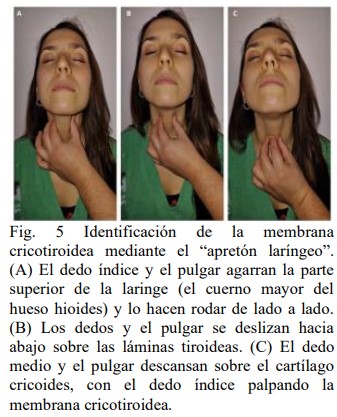
Una instancia adicional de evaluación, incorporada en las recomendaciones más recientes, constituye la identificación y marcación de la membrana cricotiroidea (MCT). Existe evidencia acerca de las dificultades en la identificación de la MCT durante la realización de un acceso frontal al cuello de emergencia durante una situación de NVNO, donde la alta carga de estrés y sobrecarga cognitiva dificulta la realización del FONA, por lo que la marcación previa, facilitaría ese aspecto durante la ejecución (2). Las guías acerca del manejo de la VA presentadas por DAS, destacan la evaluación y marcación de la MCT en pacientes de alto riesgo, utilizando el “apretón laríngeo” (figura 5) o la utilización de la ecografía para la marcación de la línea media y MCT, el tamaño y posición de esta última, desviaciones o presencia de vasos sanguíneos (2,7,9)
Un aspecto de la evaluación y manejo de la VA, utilizado con mayor frecuencia en las UCI y SE, es la condición denominada “VAD fisiológica” (4,12,13). Dicho termino, aumentó su popularidad en la práctica anestesiológica debido a la pandemia por Covid-19, donde el médico anestesiólogo debió asistir a pacientes, que, si bien no tenían factores anatómicos predictores de dificultad, sus condiciones de oxigenación e inestabilidad hemodinámica agregaban riesgos a las intervenciones sobre la VA, sumado a un contexto diferente a quirófano y a la utilización de los equipos de protección personal.
La VAD fisiológica corresponde al paciente que presenta condiciones clínicas desfavorables que lo exponen en un riesgo mayor de sufrir eventos adversos y complicaciones graves durante el manejo de la VA. Constituyen pacientes en los que existen alteraciones hemodinámicas y/o de la oxigenación previas, y sus repercusiones (hipertensión pulmonar, acidosis, hipercapnia, alteraciones del inotropismo entre otras), que condicionan el abordaje de la VA. Citando a modo de ejemplo: los tiempos de apnea segura estarán afectados y la presencia de inestabilidad hemodinámica y paro cardiaco en la inducción son una posibilidad para tener en cuenta, por lo que se precisa seleccionar cuidadosamente las drogas para la inducción, ajustar sus dosis y forma de administración. Además, es clave optimizar la preoxigenación, mejorar el estado hemodinámico durante las intervenciones en la VA y contrarrestar los efectos de la ventilación a presión positiva. Las diferentes intervenciones se encuentran enumeradas en las LC publicadas por las DAS en el 2018, guías de manejo de la intubación oro-traqueal de pacientes críticos en el protocolo de Montpellier modificado y en un documento de consenso de la Society Airway Management publicado en el año 2021 de evaluación y manejo de la VAD fisiológica en las que se presentan diferentes recomendaciones enfocadas a la prevención y tratamiento de la hipoxia e hipotensión relacionadas al manejo de la VA (tabla 3) (5,6,13).
 Párrafo aparte merece las conclusiones
del NAP4 en referencia a la evaluación
de la VA, en la que se la calificó como
deficiente la valoración del riesgo del
ACG, la cual condiciono el manejo
posterior y generó un evento de
aspiración que podría haber sido
prevenido o manejado de manera
diferente (2). Una práctica común, de
discutida efectividad, consiste en la
administración de drogas que aumenten
el PH gástrico, aceleran el vaciado de
éste y aumentan el tono del esfínter
esofágico inferior, siempre que no
exista la opción de respetar las pautas
de ayuno. Más controvertido aún es la
actitud de cómo manejar la sonda
nasogástrica, en ese sentido, la
evidencia apunta a la descompresión del
estómago previo a la inducción en caso
de evidente retraso del vaciado gástrico
u obstrucción intestinal (10).
Párrafo aparte merece las conclusiones
del NAP4 en referencia a la evaluación
de la VA, en la que se la calificó como
deficiente la valoración del riesgo del
ACG, la cual condiciono el manejo
posterior y generó un evento de
aspiración que podría haber sido
prevenido o manejado de manera
diferente (2). Una práctica común, de
discutida efectividad, consiste en la
administración de drogas que aumenten
el PH gástrico, aceleran el vaciado de
éste y aumentan el tono del esfínter
esofágico inferior, siempre que no
exista la opción de respetar las pautas
de ayuno. Más controvertido aún es la
actitud de cómo manejar la sonda
nasogástrica, en ese sentido, la
evidencia apunta a la descompresión del
estómago previo a la inducción en caso
de evidente retraso del vaciado gástrico
u obstrucción intestinal (10).
Por lo tanto, la evaluación minuciosa
del riesgo de ACG debe estar siempre
presente e n cualquier instancia de
evaluación de la VA, de la misma forma
en la que se evalúan las probabilidades
de dificultad en el aporte de oxígeno en
cualquiera de las técnicas que se
realizan (5-10). Existen numerosas
condiciones que predisponen a un
evento de ACG, las cuales deben ser
valoradas previo a la intervención sobre
la VA, algunas son propias del paciente,
como así también, factores relacionados
al contexto y el manejo anestésico (tabla
4).
n cualquier instancia de
evaluación de la VA, de la misma forma
en la que se evalúan las probabilidades
de dificultad en el aporte de oxígeno en
cualquiera de las técnicas que se
realizan (5-10). Existen numerosas
condiciones que predisponen a un
evento de ACG, las cuales deben ser
valoradas previo a la intervención sobre
la VA, algunas son propias del paciente,
como así también, factores relacionados
al contexto y el manejo anestésico (tabla
4).
Optimizando el primer intento de intubación
Como se mencionó en párrafos anteriores, es prioritario lograr con éxito la IOT desde el primer intento, a fin de evitar la repetición de estos y la generación de lesiones y complicaciones (2,3,4,7)
El “optimizar el primer intento de intubación”, hace foco en la importancia de reunir, organizar y utilizar los recursos disponibles optimizados al máximo mediante “el mejor esfuerzo”, que aumenten la probabilidad de éxito desde la intervención inicial (tabla 1) (4,11)
Son varias las maniobras con las que cuenta el anestesiólogo a fin de mejorar las condiciones de IOT, las mismas deberían estar planificadas y preparadas previamente a la intervención sobre la VA, por lo que se destaca el rol de las LC (2-4,7,9-11).
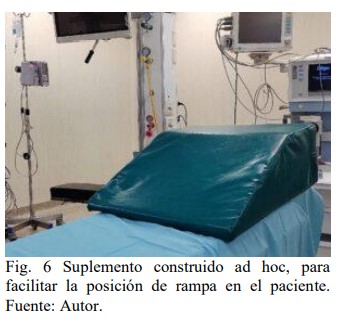
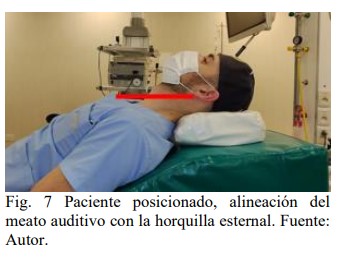
Posición del paciente: En pacientes con condiciones de normalidad, está validado que la clásica “posición de olfateo”, facilita la laringoscopia y visualización de la laringe, alineando los ejes laríngeo, faríngeo y bucal. Se logra elevando y flexionando el cuello, con la cabeza extendida a la altura de la articulación atlantooccipital, (5,10,11). Otra opción de posicionamiento, incorporada en forma generalizada en los últimos años es la posición de HELP (head elevated laryngoscope position), conocida también como «posición de rampa», indicada durante la preoxigenación, laringoscopia y recuperación del paciente, cuenta en la actualidad con numerosas publicaciones y estudios principalmente en pacientes obesos que avalan su implementación. Ha demostrado mejorar las condiciones de ventilación espontánea, favorece las maniobras de desobstrucción de la VA superior, disminuye los riesgos de ACG, atenúa el desarrollo de atelectasias basales compresivas y reporta mejores visualizaciones laríngeas durante la laringoscopia. Esta posición se logra utilizando almohadas, sábanas, dispositivos comerciales e incluso con la misma mesa de operaciones, alineando el meato auditivo con la horquilla esternal (figura 6-7) (4,5,7,10,11,13,14).
Prolongación de los tiempos de apnea segura: La administración de oxígeno antes de que el paciente entre en apnea tiene como objetivo aumentar las reservas de oxígeno corporal y prolongar los tiempos de aparición de hipoxia durante la inducción. Constituye una práctica clásica y validada en la anestesiología moderna presente en todas las recomendaciones. Existen varias técnicas descritas de preoxigenación, de diferente aplicación dependiendo las características del paciente y contexto. Una de las más difundidas consiste en la respiración a volumen corriente de oxígeno al 100% con un flujo de 10-15 lts/min, a través de una MF bien sellada y sin interrupciones por 3-5 min, y/o alcanzando un valor mayor a 0.85 de fracción espirada de oxígeno (4- 7,10,11,13,15). Dicha técnica puede no resultar suficiente para completar las reservas de oxígeno en pacientes obesos, embarazadas o pacientes críticos, lo que hace prolongar el tiempo de preoxigenación. Así mismo, existen técnicas que utilizan maniobras a capacidad vital para acortar los tiempos en caso de emergencias (5,13,15).
En los últimos años se han incorporado recomendaciones a la técnica clásica, como son realizarla con el paciente en “posición de rampa”, más el agregado de presión positiva continua durante la ventilación, estas acciones han demostrado mejorar los tiempos de apnea segura y oxigenación fundamentalmente en pacientes obesos (4,5,7,10,11,13). También se han descrito técnicas de oxigenación luego de que el paciente comienza la apnea y durante el intento de IOT, conocidas como técnicas de “peroxigenacion” con el objetivo de prolongar el tiempo de apnea segura (4,15). Utilizan el concepto de “oxigenación por difusión”, en las que se insufla oxígeno con bajo o alto flujo en la faringe a través de la nariz para no dificultar los intentos de IOT, generando un gradiente de presión de oxígeno entre la VA superior, la tráquea y los pulmones (16).
Existen técnicas sencillas, disponibles fácilmente, con elementos universales, como la descrita por Levitan en el 2010, conocida como NODESAT (nasal oxygen during efforts at securing a tube), en la que se realiza la preoxigenación con MF y las cánulas nasales colocadas, si estas últimas no interfieren con el sellado, cuando el paciente pierde la conciencia se administra oxígeno a un flujo de 15 lts/min a través de estas y simultáneamente se realiza la laringoscopia. Otra técnica simple de emplear es la insuflación de oxígeno faríngeo a través de un tubo o cánula nasofaríngea desde la nariz a un flujo de 3-5 lts/min. El gran avance en dichas técnicas se dio en el año 2015 cuando Patel describió el THRIVE (Transnasal Humidified Rapid Insufflation Ventilatory Exchange), con la misma técnica se administra el oxígeno caliente a 37 grados, húmedo y a una fracción inspirada de O2 de 100% entre 60-70 lts/min (15,16). En la actualidad existen numerosas publicaciones y líneas de investigación de cómo las diferentes técnicas de HNFO (High Nasal Flow Oxygenation- oxigenación nasal a alto flujo), se incorporarán a la preoxigenacion y secuencia de IOT en un futuro, básicamente permitiendo prolongar los tiempos de apnea segura y previniendo la aparición de hipoxia durante los intentos de IOT. No obstante conviene reseñar que las técnicas de oxigenación apneica ya se encuentran en las diferentes guías de manejo de la VA desde sus planes iniciales en pacientes de alto riesgo (4,5,10,11,13,15,16).
Se debe recordar que ninguna técnica de preoxigenacion o de oxigenación/ventilación apneica es eficaz si existe obstrucción de la vía aérea superior, por lo que se deben hacer todos los esfuerzos para lograr la permeabilidad de ésta, sobre todo en pacientes obesos y con apnea del sueño (7-15-16).
Optimizando la laringoscopia directa y videolaringoscopia: Tanto la laringoscopia dificultosa como la IOT fallida son eventos infrecuentes e influenciados por el contexto. Las tasas de IOT fallida utilizando LDC en entornos electivos es aproximadamente 1 caso cada 2000, 1 caso cada 300 en las pacientes obstétricas y de 1 caso cada 50-100 en las SE y UCI (2). Existen para dicha entidad varias definiciones lo cual genera variaciones en los distintos reportes de IOT dificultosa y fallida. En tal sentido, la definición resumida por Cook, en “fácil, restringida y dificultosa” es cada vez más utilizada y tiene correlación con la escala de Cormack-Lehane (C&L), en donde aproximadamente el 72% de las IOT fallidas se da con grados II-III cuando se utiliza la LDC (2).
Como ya se ha mencionado, la primera laringoscopia se debe realizar en las mejores condiciones, para lo cual se deberá elegir la rama del laringoscopio adecuada, el paciente correctamente posicionado, y el plano de anestesia correcto. Si luego de un primer intento el operador encuentra dificultades, deberá desistir de repetir la laringoscopia sin cambiar las condiciones de IOT y pedir ayuda, aun cuando sea un operador con experiencia (7). En las distintas recomendaciones sobre el manejo de la VA publicadas en los últimos 10 años, existe la coincidencia de que el número de intentos de IOT se debe limitar a la menor cantidad posible y contar con operadores entrenados. Las guías presentadas por la DAS recomiendan limitar los intentos a 3, y eventualmente adicionar otro si se cuenta con personal experimentado o experto (5,7,10,11).
Existen numerosos gestos o maniobras que facilitan la laringoscopia e IOT, muchas de las cuales carecen de estudios avanzados que demuestren su eficacia, pero que, avalados con el paso de los años y la experiencia en el uso, se emplean de forma generalizada. De utilización universal, y amplia disponibilidad se encuentran las varas, bougies o estiletes, utilizado para montar y preformar la curva distal del tubo traqueal (TT) y facilitar su paso a través de la glotis, asociado o no a movimientos a favor de las agujas del reloj del TT. Si bien el reporte de complicaciones graves asociado al uso de estos es bajo, se debe remarcar que los mismos, estarían indicados cuando existen visualizaciones laríngeas de C&L 2b-3a, evitando aplicar fuerza excesiva y mantener la laringoscopia o el avance de la mandíbula para facilitar el pasaje del TT (2,7,10).
La manipulación laríngea externa, o maniobra de BURP (back up right pressure) básicamente consiste en la movilización del cartílago tiroides hacia la derecha y hacia atrás, con el fin de facilitar la visualización de la glotis y pasaje del TT. En la actualidad, la VDL permite al ayudante participar de la visualización del procedimiento y optimizar la ayuda al operador (10,15).
Un componente destacado de la intubación de secuencia rápida (ISR), consiste en la maniobra de Sellick (MS) o presión cricoidea, utilizada para minimizar la ACG (10). Actualmente, se cuestiona la verdadera efectividad de la MS en prevenir la ACG, debiendo recordar que la descripción original de la maniobra tenía como objetivo evitar insuflar el estómago durante la ventilación con MF. Distintos estudios de imágenes, análisis estadísticos, la falta de estandarización de la técnica, y la evidencia de que, aun siendo utilizada, la ACG puede ocurrir, avalan la aparición de controversias sobre la efectividad de la MS. Además, la aplicación en forma incorrecta de la misma genera dificultades en la ventilación con MF, en la visualización laríngea y el paso del TT, y en la colocación de un DSG (7,9,15).
Existen numerosas revisiones sobre la utilización de la MS, y excede el objetivo del artículo desarrollar las características de esta, pero se puede resumir lo recomendado por las diferentes guías: si durante los intentos de IOT iniciales, la MS entorpece la visualización glótica, se debería soltar la misma bajo visualización directa con la cánula de aspiración disponible y evaluar si mejoran las condiciones (5,10). Del mismo modo se debe interrumpir la MS si la ventilación con MF o colocación de un DSG resultan imposibles o ineficaces.
La elección de los fármacos para realizar la inducción es un aspecto destacado, la selección y administración de las drogas dependerá de los antecedentes y variables fisiológicas del paciente y el perfil de seguridad de las drogas disponibles (4,5,6). En la actualidad, existe consenso generalizado sobre la utilización de bloqueadores neuromusculares (BNM), acerca de cómo facilitan la IOT y en caso de dificultad, mejoran las condiciones de ventilación con MF y colocación de un DSG, como así lo reflejan las guías y recomendaciones de manejo de la VA últimamente publicadas (2-8,10,11). El BNM adecuado es una recomendación con fuerte aval científico durante el manejo de la VA, incorporado en las AC del Enfoque Vortex y las guías publicadas por la DAS en el año 2015 y 2018, donde en forma continua se insta a evaluar y optimizar el estado de relajación del paciente (5,10,11).
Desde la introducción y uso cada vez más generalizado de la VDL, ha cambiado el manejo de la VA en los últimos 20 años, fundamentalmente, mejorando las visualizaciones laríngeas y aumentando el porcentaje de éxito, desde el primer intento o como dispositivo de rescate luego de una IOT fallida con LDC, siempre que sea utilizado en personal experimentado en su uso (4,7,15). Actualmente existen numerosos dispositivos y estudios en diferentes poblaciones de pacientes, o maniquíes, lo cual dificulta analizar o destacar un dispositivo en particular sobre otro, igualmente se debería seguir la recomendación de Zaouter en el año 2015 sobre su uso, en el plan A de las guías publicadas por la DAS (10,15,17). Todo anestesiólogo debería estar capacitado con el uso de un VDL y tener acceso inmediato al mismo (10).
En cuanto a las optimizaciones a
emplear para asegurar el éxito de
intubación, algunas son compartidas
con la laringoscopia directa, como la
utilización de BNM, manipulación
laríngea externa, la utilización de varas
o bougie y la posición del paciente (4-
15). Una característica de los VDL sin
canal es la necesidad obligada de la
utilización de una vara/bougie o el TT
montado sobre un estilete preformado,
que imite la convexidad de la curva de
la rama elegida para poder dirigir la
punta del TT hacia la glotis, evitando el
contacto de este con los tejidos blandos
al “imitar” el eje que genera la rama del
VDL, hecho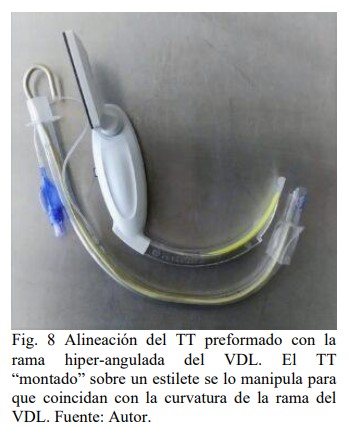 más notorio con la
utilización de ramas hiper-anguladas
(figura 8), relacionado al uso de los
VDL con canal, frecuentemente sucede
que el TT colisiona contra el
aritenoides derecho dificultando el paso
del mismo a través de la glotis,
situación en la que el giro antihorario
del dispositivo, alinea la punta del TT
hacia la apertura glótica facilitando así
la IOT (4,9,15).
más notorio con la
utilización de ramas hiper-anguladas
(figura 8), relacionado al uso de los
VDL con canal, frecuentemente sucede
que el TT colisiona contra el
aritenoides derecho dificultando el paso
del mismo a través de la glotis,
situación en la que el giro antihorario
del dispositivo, alinea la punta del TT
hacia la apertura glótica facilitando así
la IOT (4,9,15).
Siguiendo el concepto de optimizar las condiciones de IOT desde el primer intento, debería implementarse el uso generalizado del VDL de hallarse disponible, debido a la evidencia científica sólida y contundente acerca de la mejora en la visualización laríngea y el aumento en la tasa de éxito en manos experimentadas en su uso (15,17). Las recomendaciones globales, apuntan a utilizar el VDL desde la primera intervención en caso de prever dificultades, remarcando que los traumatismos de la faringe y laringe son una posibilidad durante el uso de los VDL y para evitarlos se debe contar con el entrenamiento y práctica regular con el dispositivo (4,15,17).
Optimizando la ventilación con la máscara facial
Una de las habilidades básicas de cualquier operador que interviene sobre la VA es la capacidad de mantener la permeabilidad de esta y la oxigenación del paciente con métodos no invasivos. La ventilación con MF posee una relevancia clínica trascendental, constituye la técnica de rescate cuando la IOT o la colocación de un DSG han fallado, y varias mejoras u optimizaciones pueden implementarse en caso de presentarse dificultades (14). La ventilación dificultosa con máscara facial (VDMF) es un término acuñado en el año 2000 de la mano de las publicaciones de Kheterphal & Langeron, estos describen los predictores clásicos (barba, obesidad, apneas del sueño, edad, falta de dientes), los cuales, con algunas modificaciones se mantienen vigentes, en publicaciones actuales sobre la predicción de la VDMF. Sin embargo, aún existe el debate si tal condición puede predecirse con una aceptable especificidad y sensibilidad, actualmente con una incidencia de 1-2 casos cada 100 (2,7,14,18).
La MF debe asegurar el sello con la cara del paciente apoyando adecuadamente sobre el puente de la nariz y el mentón, con su reborde adecuadamente inflado para evitar las fugas de aire. La presencia de barba, cuando es prominente genera fugas de aire y falla en el sellado, y sería una de las condiciones de dificultad que podría modificarse, mediante el rasurado, o colocando un apósito adhesivo transparente. (11,14). En cuanto a las optimizaciones, “la posición de rampa”, mejora las condiciones de desbloqueo de las VA superior y oxigenación, y debe implementarse en caso de esperar dificultades a la ventilación con la MF (2,4,5,7,10,11,14,18).
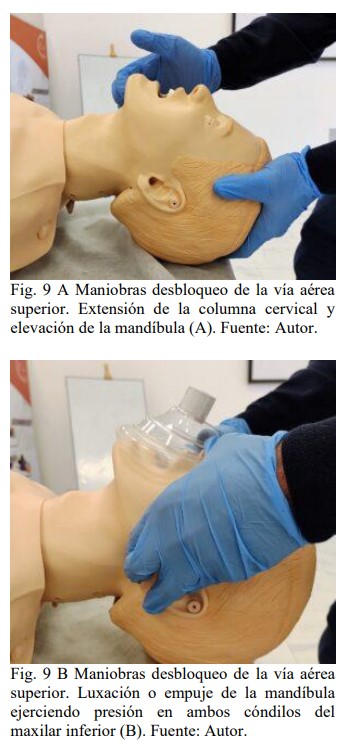 Muchas veces subestimadas, la
aplicación de las maniobras que el
operador imprime sobre la mandíbula y
el cuello del paciente, siempre que no
existan limitaciones al movimiento de la
columna cervical, deben optimizarse al
máximo.
Muchas veces subestimadas, la
aplicación de las maniobras que el
operador imprime sobre la mandíbula y
el cuello del paciente, siempre que no
existan limitaciones al movimiento de la
columna cervical, deben optimizarse al
máximo.
Tienen como objetivo aumentar el espacio entre la faringe posterior y la lengua, ocupado por los tejidos blandos, los cuales pierden el tono muscular cuando el paciente es sedado y/o anestesiado, fenómeno más común en pacientes obesos y/o con apnea del sueño. Consisten en la elevación del mentón, la extensión del cuello y subluxación o empuje de la mandíbula, de forma combinada o aislada, con o sin movimientos rotacionales del cuello (figura 9) (5,7,10,11,14,18).
Adicionalmente a las maniobras de
desbloqueo, se emplean las cánulas
orofaríngea o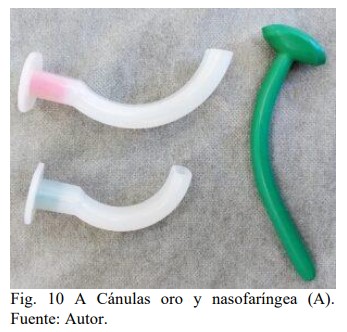 naso-faríngea, (figura 10)
que facilitan el pasaje de aire a través de
los tejidos blandos colapsados. De uso
generalizado y universal, deben ser
correctamente elegido el tamaño y la
técnica de colocación a fin de evitar
complicaciones asociadas a su uso y
empeorar las condiciones de ventilación
(14)
naso-faríngea, (figura 10)
que facilitan el pasaje de aire a través de
los tejidos blandos colapsados. De uso
generalizado y universal, deben ser
correctamente elegido el tamaño y la
técnica de colocación a fin de evitar
complicaciones asociadas a su uso y
empeorar las condiciones de ventilación
(14)
La forma clásica de sujeción de la MF, con la configuración de los dedos en “CE” o “3-2”, también ha sido revisada en los últimos años, introduciendo la configuración “VE”, con el objetivo de evitar comprimir los tejidos blandos del piso de la boca y de facilitar y mantener la apertura de esta. Actualmente, existe evidencia de cómo mejoran las condiciones de ventilación y disminuye la sensación de fatiga en las manos por parte del operador (figura 11)
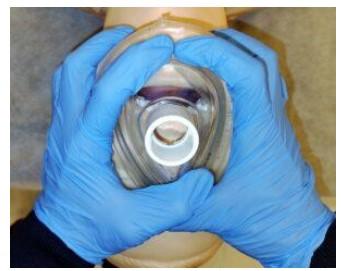 Fig. 11 A Sujeción de la MF con la
configuración “CE” o “3-2” (A). Los dedos
pulgar e índice toman la MF ejerciendo presión
sobre la cara del paciente, mientras que el dedo
medio, anular y meñique se apoyan sobre el
reborde óseo del maxilar inferior, se puede
realizar con una o las 2 manos dependiendo de
si el sellado es efectivo. Fuente: Autor.
Fig. 11 A Sujeción de la MF con la
configuración “CE” o “3-2” (A). Los dedos
pulgar e índice toman la MF ejerciendo presión
sobre la cara del paciente, mientras que el dedo
medio, anular y meñique se apoyan sobre el
reborde óseo del maxilar inferior, se puede
realizar con una o las 2 manos dependiendo de
si el sellado es efectivo. Fuente: Autor.
Fig. 11 B Sujeción de la MF con la
configuración “VE” (B). Se debe realizar con
las 2 manos,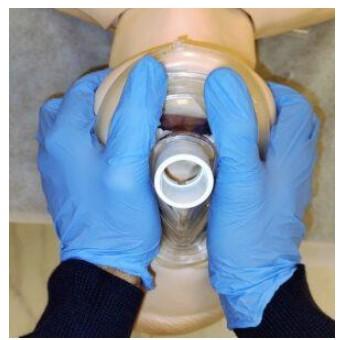 por lo que la presión positiva la
debería ejercer el segundo operador, o se podría
realizar con el respirador de la mesa de
anestesia, configurando la frecuencia y volumen
deseado, las eminencias tenares y los pulgares
ejercen presión a los lados de la MF contra la
cara del paciente, empujando la mandíbula hacia
adelante favoreciendo la apertura bucal, los
otros 4 dedos de ambas manos se apoyan sobre
las estructuras óseas y avanzan aún más la
mandíbula hacia arriba y adelante. Fuente:
Autor.
por lo que la presión positiva la
debería ejercer el segundo operador, o se podría
realizar con el respirador de la mesa de
anestesia, configurando la frecuencia y volumen
deseado, las eminencias tenares y los pulgares
ejercen presión a los lados de la MF contra la
cara del paciente, empujando la mandíbula hacia
adelante favoreciendo la apertura bucal, los
otros 4 dedos de ambas manos se apoyan sobre
las estructuras óseas y avanzan aún más la
mandíbula hacia arriba y adelante. Fuente:
Autor.
Fig. 12 VMF con 2 operadores. Esfuerzos de
VMF con 2 operadores, en el cual el operador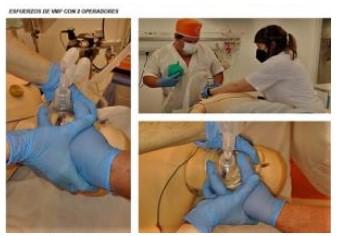 principal se coloca en la cabecera del paciente
sujetando la MF con la mano izquierda, y con la
mano derecha realiza ventilación a presión
positiva, el segundo operador se coloca de
frente al operador principal sobre el lado
izquierdo del paciente, y con ambas manos
optimiza el sellado y sujeción de la MF contra la
cara del paciente entrelazando sus manos con
las del operador principal. Fuente: Autor.
Agradecimientos: Agradezco al Dr. Guillermo
Navarro, Director del Grupo de Entrenamiento
EVA-La, y a mis compañeros del Centro de
Enseñanza por Simulación la Sociedad Platense
de Anestesiología, por sus comentarios
sugerencias y material fotográfico
principal se coloca en la cabecera del paciente
sujetando la MF con la mano izquierda, y con la
mano derecha realiza ventilación a presión
positiva, el segundo operador se coloca de
frente al operador principal sobre el lado
izquierdo del paciente, y con ambas manos
optimiza el sellado y sujeción de la MF contra la
cara del paciente entrelazando sus manos con
las del operador principal. Fuente: Autor.
Agradecimientos: Agradezco al Dr. Guillermo
Navarro, Director del Grupo de Entrenamiento
EVA-La, y a mis compañeros del Centro de
Enseñanza por Simulación la Sociedad Platense
de Anestesiología, por sus comentarios
sugerencias y material fotográfico
Optimizando la utilización del dispositivo supraglótico En la actualidad la utilización de los DSG es generalizada, existiendo numerosos dispositivos disponibles, de los cuales muchos carecen de estudios importantes con suficiente cantidad de pacientes como para dar resultados contundentes sobre eficacia y seguridad en su empleo. Se utilizan en varios contextos y procedimientos, donde el anestesiólogo decide la colocación o no, en base a las características del sistema respiratorio del paciente, el riesgo de aspiración, la intervención a la cual será sometido, siguiendo las recomendaciones del fabricante, la experiencia del operador y la disponibilidad del dispositivo. El reporte de falla durante el uso de estos es variable, debido a la gran cantidad y variedad de dispositivos disponibles y utilizados en diferentes contextos, estimándose en 1 caso de falla cada 50 (2,7,15)
En relación con el uso como rescate de la VA, en caso de experimentar dificultades en la ventilación o fallo en la IOT, las guías de manejo de la vía aérea dificultosa inesperada de adultos, presentadas por la DAS en el año 2015, lo ubican en el plan B, cuando falla la IOT, permitiendo hasta 3 intentos de colocación antes de pasar al plan C, con el objetivo de “pararse y pensar”, mientras el paciente está siendo oxigenado adecuadamente y decidir cómo proseguir (10). En el Enfoque Vortex, la utilización de los DSG constituye una de las “líneas de vida”, utilizadas tanto para el plan inicial, como de rescate cuando alguna de las otras técnicas ha fallado, permitiendo hasta 3 intentos, realizándose en cada uno “el mejor esfuerzo”, riguroso, eficiente y definido, en el sentido de restablecer el aporte de oxígeno (11).
Uno de los cambios introducidos en relación al uso de los DSG, incorporado en las guías de intubación orotraqueal de pacientes críticos DAS 2018, es la unificación del plan B y plan C en un mismo bloque. De esta forma se facilita al operador la toma de decisiones sobre cuál será la técnica que con mayor seguridad restablecerá el aporte de oxígeno, evitando la fijación en una tarea por parte del operador al proseguir con el plan secuencial de agotar los intentos de colocación del DSG, e intentar el rescate de la VA con la MF (5,8)
Según los datos del NAP4, los eventos de ACG relacionados al uso de DSG, ocurrieron principalmente cuando los dispositivos empleados fueron los de primera generación, en pacientes obesos y con déficit en la evaluación de la VA. Recomendaciones posteriores hicieron énfasis en la utilización en forma generalizada de los DSG de segunda generación en todos los contextos (2,7,10,15).
Existen diferentes predictores asociados al fallo del DSG, el sexo masculino, mandíbula pequeña, falta de dientes, obesidad y movimientos de la cabeza una vez colocado, son los más citados en la literatura. Igualmente, en operadores entrenados y con experiencia, el éxito durante la colocación del DSG se reconoce en forma global mayor al 95% en el primer intento (7,15). Algunas de las optimizaciones para la colocación y mantenimiento de la ventilación con el DSG son compartidas con la IOT y la ventilación con MF, como es la posición del paciente y la administración de BNM (7,15). Debería contarse con diferentes dispositivos y de distinto tamaño, el cual el anestesiólogo alternará entre los mismos en caso de experimentar dificultades, limitando el número de intentos de colocación con los dispositivos que no demuestran beneficio (7-11).
Existen técnicas alternativas de inserción diferentes a las recomendadas por los fabricantes. Están descriptas: la utilización del laringoscopio para avanzar la lengua y epiglotis hacia adelante con el objetivo de despejar el espacio entre la pared posterior de la faringe y la base de la lengua, el remover la MS si dificulta la posición final del dispositivo, variaciones a la técnica de colocación clásica, en la que la introducción del dispositivo se realiza en forma invertida y luego se rota para facilitar su posición final en la hipofaringe, y la utilización de una vara/bougie a modo de tutor, la cual se introduce deliberadamente en esófago bajo LDC para guiar el avance del DSG desde su acceso gástrico hacia el esfínter esofágico superior (7,10,11).
Conclusión
La introducción de las optimizaciones en cada intervención sobre la VA, son las técnicas, gestos o maniobras que el anestesiólogo ejecuta sobre el paciente, las cuales están validadas por la literatura y la experiencia, en donde la elección de una sobre otra basándose o no en una LC o AC, va a depender del contexto y del estado del paciente, teniendo siempre presente que se debe desistir realizar técnicas que están fallando, y ejecutar las que con mayor probabilidad de éxito asegurarán el aporte de oxígeno.
Agradecimientos:Agradezco al Dr. Guillermo Navarro, Director del Grupo de Entrenamiento EVA-La, y al Dr. Sebastián Favole, miembro de la Sociedad Platense de Anestesiología, por sus comentarios y sugerencias.
Bibliografía
1) Sorbello M, Afshari A, De Hert S. Device or target? A paradigm shift in airway management. Implications for guidelines, clinical practice and teaching Eur J Anaesthesiol 2018; 35:811–14. doi:10.1097/EJA.0000000000000893 (PubMed)
2) Cook T, MacDougall-Davis S. Complications and failure of airway management. British Journal of Anaesthesia. 2012; 109 (S1): i68– i85. doi:10.1093/bja/aes393 (PubMed)
3) Bernhard M, Becker T, Gries A, Knapp J, Wenzel V. The First Shot Is Often the Best Shot: First-Pass Intubation Success in Emergency Airway Management. Anesthesia & Analgesia. 2015; volume 12, number 5: 1389- 93. doi: 10.1213/ANE.0000000000000891 (HTML)
4) Natt B, Malo J, Hypes C, 2, Sakles J, Mosier M. Strategies to improve first attempt success at intubation in critically ill patients. British Journal of Anaesthesia. 2016; 117 (S1): i60–i68. doi: 10.1093/bja/aew061 (PubMed)
5) Higgs A, McGrath B, Goddard C, Rangasami J, Suntharalingam G, Gale R. Guidelines for the management of tracheal intubation in critically ill adults. British Journal of Anaesthesia. 2018; 120 (2): 323-52. doi: 10.1016/j.bja.2017.10.021 (PDF)
6) Corl K, Dado C, Agarwal A, Azab,N, Amass T,Marks S. A modified Montpellier protocol for intubating intensive care unit patients is associated with an increase in first-pass intubation success and fewer complications. Journal of Critical Care.2018; 44:191–95. doi.org/10.1016/j.jcrc.2017.11.014 (HTML)
7) Cook T. Strategies for the prevention of airway complications – a narrative Review. Anaesthesia. 2018; 73: 93–111. doi:10.1111/anae.14123 (PubMed)
8) Chrimes N, Marshall S. Attempt XYZ: airway management at the opposite end of the alphabet. Anaesthesia. 2018; 73: 1464–68. doi:10.1111/anae.14361. (HTML)
9) Webster C. Checklists, cognitive aids, and the future of patient safety. British Journal of Anaesthesia. 2017; 119 (2): 178–81. doi:10.1093/bja/aex193 (BJA)
10) Frerk C, Mitchell V, McNarry A, Mendonca C, Bhagrath R, Patel A. Difficult Airway Society 2015 guidelines for management of unanticipated difficult intubation in adults. British Journal of Anaesthesia. 2015; 115 (6): 827–48. doi: 10.1093/bja/aev371 (PubMed)
11) Vortex approach (http://vortexapproach.org/)
12) Mosier J, Joshi R, Hypes C,Pacheco G, Valenzuela T, Sakles J. The Physiologically Difficult Airway. Western Journal of Emergency Medicine. 2015; volumen 16, number 7: 1109-17. doi: 10.5811/westjem.2015.8.27467 (HTML)
13) Kornas R, Owyang C, Sakles J, Foley L, Mosier J. Evaluation and Management of the Physiologically Difficult Airway: Consensus Recommendations From Society for Airway Management. Anesthesia & Analgesia. 2021: volumen 132, number 2; 395-405. doi: 10.1213/ANE.0000000000005233 (HTML)
14) Ducanto J, Matioc A. Noninvasive Management of the Hagberg y Benumof’s Airway Management. Airway, 4th edition. Texas: Elsevier; 2017: 309-327.
15) McNarry A, Pate A. The evolution of airway management – new concepts and conflicts with traditional practice. British Journal of Anaesthesia. 2017; 119 (S1): i154– i166.doi: 10.1093/bja/aex385 (HTML)
16) Lyons C, Callaghan M. Uses and mechanisms of apnoeic oxygenation: a narrative review. Anaesthesia. 2019: 74; 497–507. doi:10.1111/anae.14565 (PubMed)
17) Cook T, Boniface N, Seller C, Hughes J, Damen C, MacDonald L. Universal videolaryngoscopy: a structured approach to conversion to videolaryngoscopy for all intubations in an anaesthetic and intensive care department. British Journal of Anaesthesia. 2018: 120(1); 173-80. doi: 10.1016/j.bja.2017.11.017. (PDF)
18) El-Boghdadly K, Aziz M. Face-mask ventilation: the neglected essentials? Anaesthesia. 2019: 74; 1227–1230. doi:10.1111/anae.14703 (PubMed)
19) Fei M, Blair J, Rice M, Edwards D, Liang Y, Pilla M et al. Comparison of effectiveness of two commonly used two-handed mask ventilation techniques on unconscious apnoeic obese adults. British Journal of Anaesthesia. 2017: 118 (4); 618–24. doi:10.1111/anae.14703 (PubMed)
20) Solt S, Alm P, Mathes A, Hellmich M,
Hinkelbein J. The effect of neuromuscular
blockade on the efficiency of facemask
ventilation in patients difficult to facemask
ventilate: a prospective trial. Anaesthesia. 2017:
72; 1484-90. doi:10.1111/anae.14035 (HTML)
Correspondencia al autor
Claudio Sebastián Isod
[email protected]
Medico anestesiólogo, miembro Sociedad
Platense de Anestesiología. La Plata,
Argentina.
Miembro Federación Argentina de
Asociaciones de Anestesia, Analgesia y
Reanimación. Buenos Aires, Argentina.
HZGA “Dr. Ricardo Gutiérrez” de La Plata.
Buenos Aires, Argentina.
Sanatorio IPENSA, La Plata, Buenos Aires,
Argentina.